Вестибулопластика направлена на создание непосредственного прикрепления некератизированной слизистой оболочки рта к надкостнице и кости альвеолярного отростка с целью последующей амортизации натяжения, создаваемого группой мышц и тяжей, окружающих рот. Глубина формируемого преддверия должна
быть не менее 5 мм и не более 10 мм.
Показания к использованию медицинской технологии:
- Профилактика рецессии десны.
- Подготовка тканей пародонта перед проведением лоскутных операций.
- Подготовка к ортодонтическому перемещению зубов.
- Подготовка к протезированию.
Противопоказания к использованию медицинской технологии:
Местные:
- Рецидивирующие заболевания слизистой оболочки рта.
- Перенесенное лучевое облучение в области головы и шеи.
- Остеомиелит.
- Множественный кариес зубов и его осложнения.
Общие:
- Психические заболевания.
- Злоупотребление алкоголем и наркомания.
- Дисморфофобия.
- Церебральные поражения.
- Коллагенозы и склонность к образованию келоидных рубцов.
- Заболевания крови (гемофилия, лейкозы).
- Онкологические заболевания.
Вестибулопластика по Эдлан-Мейхеру
Вестибулопластика по Эдлан-Мейхеру рекомендуется для проведения на нижней челюсти и при сочетании этой операции с цистэктомией.
После местной инфильтрационной анестезии, желательно, по методу гидропрепарирования, для более лёгкого последующего отслаивания слизистого лоскута.

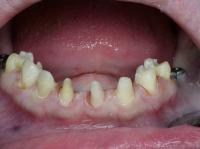
Рис. 1 – Состояние преддверья полости рта беззубой нижней челюсти до операции.
Скальпелем делают разрез слизистой оболочки параллельно изгибу челюсти, отступив от слизисто-десневой границы на 10-12 мм на участке от клыка до клыка и на 7-10 мм — в области премоляров и моляров (хотя в этом участке следует строго ориентироваться на место выхода сосудисто-нервного пучка). Ножницами тупым путём отслаивают слизистый лоскут от линии разреза к челюсти.

Рис. 2 – Отслаивание слизистого лоскута от подслизистых тканей.
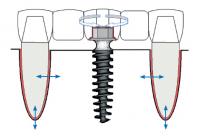
После этого подслизистые ткани (мышцы, сухожилия) перемещают вдоль надкостницы на глубину 10 мм во фронтальном отделе и на 6-7 мм в боковых. На нижней челюсти следует крайне аккуратно работать в области подбородочных отверстий. Очень важным моментом является удаление оставшихся мышечных и фиброзных волокон с раневых поверхностей надкостницы и слизистого лоскута, так как их наличие обычно приводит к рецидиву тяжей. Этот этап можно сочетать с имплантацией (рис.3). Отслоенный слизистый лоскут фиксируют к надкостнице швами в глубине сформированного преддверия.

Рис. 3 – Смещение подслизистых тканей вдоль надкостницы на глубину формируемого преддверия, установка имплантатов.

Рис. 4 – Слизистый лоскут зафиксирован к неподвижной надкостнице швами.
На оставшийся раневой дефект накладывают защитную повязку до формирования защитной фибриновой пленки. В результате все это существенно облегчает состояние пациента в послеоперационном периоде. Первоначальная площадь раневого дефекта составляет около 8-12 см2. Срок заживления при этой методике 12-14 дней.

Рис. 5 – Состояние раны через 6 дней, образование фибриновой пленки.

Рис. 6 – Состояние прооперированного участка через 3 месяца, установка формирователей.
Туннельная вестибулопластика
После местной инфильтрационной анестезии, проводят вертикальный разрез вдоль центральной уздечки преддверия полости рта на всю её длину (от места её фиксации на прикреплённой десне и до места её фиксации на губе – приблизительно 20-25 мм). В области премоляров проводят горизонтальные разрезы вдоль переходной складки длиной около 20 мм

Рис. 7 – Состояние перед операцией.

Рис. 8 – После проведения разрезов (центрального и 2 косых в области премоляров) формируют подслизистый туннель.

Рис. 9 – После перемещения комплекса подслизистых тканей и удаления резидуальных соединительнотканных и мышечных волокон слизистую оболочку фиксируют к надкостнице в глубине сформированного преддверия.

Рис. 10 – Центральный и боковые разрезы ушивают, слизистую фиксируют к надкостнице, оставляя незначительные раневые дефекты для предупреждения развития выраженных отёков (при мобилизации щёчной слизистой можно ушить наглухо).

Рис. 11 – Состояние тканей преддверия перед операцией. «Прозрачная» слизистая оболочка альвеолярного отростка, генерализованные рецессии.
Тупым путём с помощью распатора или широкой гладилки отслаивают слизистую оболочку от комплекса подслизистых тканей на всю длину оперируемого участка. Подслизистые ткани, мышечные тяжи снова с помощью распатора отделяют от надкостницы на запланированную глубину внутритуннельным доступом. Визуально и инструментально определяют, не осталось ли прикреплённых к надкостнице мышечных тяжей. Отслоенные слизистые лоскуты на уровне линии отслаивания мышечных тяжей фиксируют через слизистую оболочку к надкостнице на расстоянии 10-12 мм от альвеолярного края.

Рис. 12 – После проведения центрального и 2 боковых разрезов формируют подслизистый туннель. Через внутритуннельный доступ с помощью распатора смещают комплекс подслизистых тканей вдоль надкостницы, полностью рассекая прикрепленные к надкостнице волокна.
Вертикальный разрез ушивают, фиксируя слизистую к надкостнице на заданной глубине. Слизистую оболочку в области горизонтальных разрезов подшивают к надкостнице на расстоянии 5-8 мм от десневого края. На оставшиеся раневые участки общей площадью 1,5-2 см.кв. накладывают защитную повязку.

Рис. 13 – Центральный разрез ушит наглухо, в боковых участках оставлены незначительные раневые дефекты.

Рис. 14 – Состояние раны через 10 дней.
Срок заживления при использовании этой методики – 9-11 суток. Боли в послеоперационном периоде практически отсутствуют за счёт минимизации раневого дефекта. Операция одинаково эффективна на обеих челюстях.
Ведение пациентов в послеоперационном периоде
— После завершения вмешательства к коже лица в области выполненной операции рекомендуется прикладывать пакет со льдом не менее 6 час (20 мин — холод, 20 мин — перерыв, для уменьшения коллатерального отёка).
— Учитывая наличие в полости рта раневого дефекта, заживающего вторичным натяжением, необходимо назначать пациентам щадящую диету (еда не должна быть горячей, кислой, острой и солёной).
— Чистку полости рта первые сутки рекомендуется проводить зубной щёткой без пасты, ополаскивая рот мягкими антисептиками. С 4-го дня, когда на раневом дефекте сформируется фибриновая плёнка, гигиену можно проводить в полном объеме.
— В течение 1 месяца пациентам рекомендуется проводить гимнастику в области прооперированной губы:
- Надувание губы (не менее 5 раз по 2 мин в день).
- Касание кончиком языка апикальной границы сформированного преддверия (не менее 5 раз по 2 мин в день).
- Наружный пальцевой массаж (не менее 5 раз по 2 мин в день).
Возможные осложнения при использовании медицинской технологии и способы их устранения
- Послеоперационная кровоточивость. Назначение пациентам местных гемостатиков в послеоперационном периоде.
- Изменение чувствительности в области вмешательства. Как правило, исчезает через 6-9 месяцев после операции. Назначение миогимнастики, физиолечения.
- Послеоперационные рецидивные тяжи и рубцы. Повторное хирургическое вмешательство с удалением резидуальных мышечных волокон.
- Лигатурные свищи по переходной складке. Полное извлечение остатков кетгута из свищевого хода.
Эффективность использования медицинской технологии
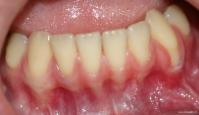
При оценке результатов вестибулопластики у пациентов мы отмечали так называемый феномен «наползающего прикрепления» (рис.15), свидетельствующий об устранении травматического воздействия на маргинальной пародонт. Данный феномен выражался в том, что на участке вмешательства спустя 5-7 дней после операции в маргинальной десне происходило формирование мощной капиллярной сети. Около оголённых шеек зубов появлялся тканевой валик ярко-розового цвета, который со временем увеличивался в объёме до 1-1,5 мм. В последующем апикальная часть полоски десны менялась в цвете: становилась бледней и сравнивалась по структуре с прикреплённой десной, а в коронарном направлении опять наблюдался описанный выше процесс разрастания. Следует отметить, что этот рост может быть разным по интенсивности и времени. Тем не менее, обычно это увеличение не превышало 2 мм, а по времени сам процесс изменялся от 3 месяцев до 1 года. При комбинированном травматическом воздействии (наличие супраконтактов, неадекватное протезирование, патология прикуса) и в старшей возрастной группе отмечалась долговременная стабилизация уровня маргинальной десны.

Рис. 15 – Феномен «наползающего прикрепления», свидетельствующий об устранении травматического воздействия на маргинальный пародонт.
Полученные результаты свидетельствуют о высокой эффективности предложенных методик вестибулопластики в комплексном лечении воспалительных заболеваний пародонта и формировании прикрепленной части десны.
Список использованной литературы:
- Виноградова Т.В., Максимова О.П., Мельниченко Э.М. Заболевания пародонта и слизистой оболочки полости рта у детей. М.: Медицина, 1983.
- Горбатова Е.А. Топографические особенности отделов десны // Пародонтология, 2003. № 4, стр. 19–20.
- Рецессия десны. Эпидемиология, факторы риска. Принципы лечения: Метод. Рекомендации / А.М. Хамадеева, В.Д. Архипов, Д.А. Трунини и др. Самара, 1999.
- Стоматология детей и подростков: Пер с анг./Под ред. Макдональда, Д.Р. Эйвери. М.: Мед. информ. агентство, 2003
- Edward S. Cohen. Atlasof cosmetic and reconstructive periodontal surgery. Lippricott Williams & Wilkins, 1994.
- Peter F. Fedi, Arhur R. Vernino, Jonatan L. Gray. The periodontal syllabus. LippricottWilliams&Wilkins, 2000., журнал «Проблемы стоматологии», № 1, 2005 г., стр. 9–13.
Автор: Ефименко Артем,
хирург-имплантолог стоматологической клиники «Витадент»,
преподаватель стоматологического учебного центра «ДЕНТАЛ-МАЭСТРО»
|

 Статьи
Статьи